未来三年 四川将打击欺诈骗取医保基金 斩断“黑手”
未来三年内,将刮起一场史无前例的打击欺诈骗取医保基金的风暴——
核心提示
◎[成效]
2017年省人社厅、公安厅、卫生计生委联合检查中,共检查医疗机构2213家,其中民营医疗机构1337家,占民营医院总数的60.42%。检查共发现1942家医疗机构有违规行为,查出违规金额3696万元。
◎[重拳]
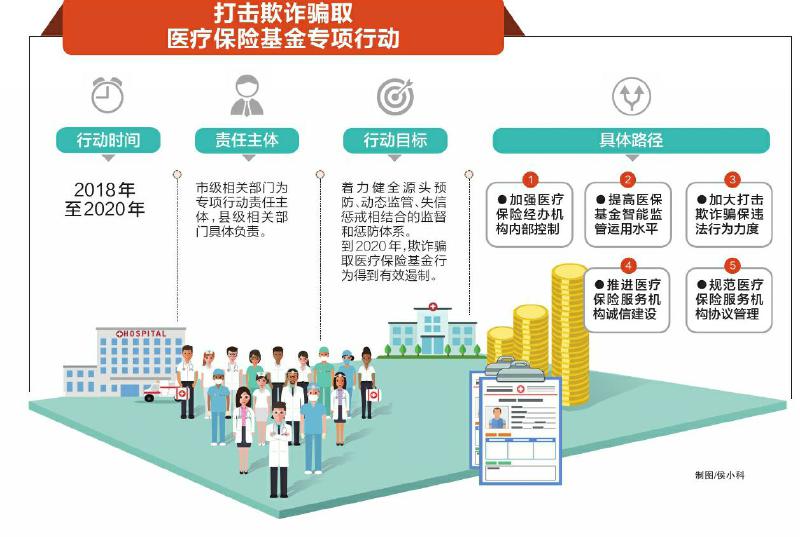
为守护好百姓的救命钱,省人社厅、公安厅、卫生计生委决定,从今年起集中三年时间,继续重拳打歪风,到2020年有效遏制医疗保险领域的欺诈骗保行为。
对广汉民爱医院来说,这个春节不好过!
在省人社厅刚刚公布的2017年全省医疗保险服务机构行政处罚十大典型案件中,广汉民爱医院名列“榜首”。因为在医保审计中被发现骗取医保基金,这家医院被广汉市人社局行政处罚344万元。
时间倒回到半年前,针对抗排异和肾透析用药、治疗真实性问题,以及民营医疗机构的欺诈骗保行为,省人社厅、公安厅、卫生计生委联合开展专项整治。全省共检查医疗机构2213家,发现1942家有违规行为。
违规面如此之大,骗保手段花样百出,让人触目惊心!为守护好百姓的救命钱,省人社厅、公安厅、卫生计生委决定,从今年起,集中三年时间,继续重拳打歪风,到2020年有效遏制医疗保险领域欺诈骗保行为。
目前,三部门正在全省范围内部署专项整治具体细节,这意味着,一场史无前例的打击欺诈骗取医保基金的风暴,将在未来三年强势刮起。
A/疯狂骗保现象
为骗保开中层会集体部署
5400余万元!这个庞大数字的背后,是11家民营医院欺诈骗取医保基金的丑恶行为。
尽管“11·28”特大系列诈骗医保基金案侦查终结已久,但省公安厅刑侦局副局长杨林提起这事时仍十分气愤:“给国家资金带来巨大损失,给社会造成恶劣影响。”
2016年11月,省审计厅向省公安厅通报,发现自贡、绵阳、德阳、内江、泸州等地11家民营医院涉嫌骗取国家医保基金。省公安厅将此列为“11·28”特大系列诈骗医保基金案挂牌督办。在省公安厅统一指挥下,各地专案组先后审查269人,刑事拘留59人,取保候审119人,逮捕21人,移送起诉77人,最终成功破获了此案。
杨林介绍,2014年以来,绵阳市佰信医院、天诚医院,德阳市济善医院、肛肠医院、禾成肝胆医院,内江市黄龙医院,泸州市济好医院、济安医院,自贡市上田坝社区卫生服务站、红星医院、川玻医院等11家民营医院,以城镇职工和城镇居民医保定点民营医疗机构为平台,在开通医疗保险网络直报后,由各家医院院长、董事、股东等犯罪嫌疑人授意,通过开“阴阳处方”、虚假录入药品、替换药品、减少药品用量、虚增药瓶费用等方式,骗取国家医保基金5400余万元。
其中,绵阳天诚医院、绵阳佰信医院、内江黄龙医院涉及的金额尤其庞大。在绵阳天诚医院董事长苏某某、股东吴某某授意下,该院医生以虚开高价药品和药量、减少病人药量、替换药品等方式,诈骗国家医保基金586万元。
绵阳佰信医院骗取国家医保基金1724万元。这家医院骗保行为更加张狂,除院长涂某某私下授意,还通过医院中层干部会议部署,利用医院与医保报销联网系统,通过反复录入药品、虚增药品库存、随意开列电子处方等方式骗保。
高龄病人也成了这些医院骗保利用对象。内江黄龙医院骗取医保资金590万元,院长韩某某、副院长徐某某等人就是利用“托护医疗”的高龄病人缺乏辨识能力的弱点,在“托护医疗”病区采用虚增药品报销数量的方式骗取医保资金。
“医疗保险领域欺诈骗保行为,医疗保险定点民营医院是问题发生的重点区,欺诈骗保问题极为严重。”省人社厅副厅长吴琦介绍,2017年省人社厅、公安厅、卫生计生委联合检查中,共检查医疗机构2213家,其中民营医疗机构就有1337家,占民营医院总数的60.42%。而在这次检查中,共发现1942家医疗机构有违规行为,查出违规金额3696万元。
B/花样骗保手段
没用完的药回收后再出售
记者在采访中发现,一些医院为达到欺诈骗取医保基金目的,其手法可谓花样百出,有的医院将未使用完的药品回收入库后再出售;有的医院虚开病人住院天数、增加用药量、私刻药业公司印章虚增药品……
梳理2017年三部门联合检查发现的医保欺诈骗保问题,一些集中凸显的违规行为花样百出:医疗保险定点医院超量售药、串换药品、虚假售药、虚记多记费用、挂床住院、超医保目录范围使用药品诊疗项目和医用材料、串换药械和诊疗项目、超医保协议支付标准等。
吴琦发现,除上述比较集中的问题外,医院“购销存不符问题尤为严重”。犍为县人民医院的骗保行为,就是通过医院药品的购销存量不符合暴露出来的。
去年7月,乐山市人社局专项检查组在对该市定点医疗机构肾透析治疗情况开展全覆盖现场检查时,对犍为县人民医院2016年1月至2017年5月的药品和2016年至检查之日的6种医用材料的购销存数据与医院收费数量进行比对,发现有3种药品存在差量。其中,重组人促红素注射液差83支;左卡尼汀注射液差565支;注射用低分子量肝素钙差2360支。
面对人社部门的调查,犍为县人民医院副院长、医保科科长、药剂科主任和副主任确认了违规行为涉及的药品差量和金额。去年9月,犍为县人社局责令犍为县人民医院退回骗取的医疗保险基金6.59万元,同时处以罚款13.18万元。
除了民营医院欺诈骗取医保基金,部分乡镇医院、公立医院、医保定点药店也将手伸向了老百姓的“救命钱”。在省人社厅公布的2017年全省医疗保险服务机构行政处罚十大典型案例中,就包括了犍为县人民医院、合江县先滩中心卫生院、合江县佛荫镇卫生院、合江县白沙中心卫生院、德阳市旌阳区八角井镇卫生院、乐山市职业技术学院附属医院等。这些医院或乡镇卫生院,通过套餐式检查,超标准收取或乱收取费用、将理疗转换为药品收费、虚增医疗费用、过度医疗等手段达到欺诈骗取医保基金的目的。
绵阳市涪城区发改局价格和粮食检查分局副局长吴晓华介绍,因为在药品价格上存在超标准收费、乱收费等违法行为,绵阳市骨科医院、绵阳肿瘤医院、绵阳市涪城区吴家镇中心卫生院被没收非法所得42.52万元,罚款12万元,同时被责令对违法行为进行整改。
“在法定时间内,这几家医院没有申请行政复议或提起行政诉讼,而是主动按期缴纳了罚没款,向涪城区发改局提交了整改情况汇报,完善了各自医院医疗服务价格管理制度。”吴晓华说。
C/严打疯狂骗保
预防和惩治双管齐下
“医疗保险领域欺诈骗保涉及范围大、利益驱动强、欺诈手法多、社会危害大。”吴琦介绍,2017年下半年开展的专项行动虽然取得一定成效,但医疗保险领域欺诈骗保问题没有得到根本遏制,问题仍很突出。
针对2017年专项行动发现的问题,省人社厅、公安厅、卫生计生委正在部署打击欺诈骗取医保基金的专项整治行动。从2018年至2020年,以医疗保险领域和社会保险服务机构为重点,在预防和惩治两方面双管齐下,持续开展专项行动打击欺诈骗取医疗保险基金行为,到2020年,形成制度完备、责任落实、监管有力的治理格局,欺诈骗取医疗保险基金行为得到有效遏制。
各项在专项行动中暴露出来的问题,被有针对性地设置成了未来三年整治的具体措施。放在首位的,是加强医保经办机构内部控制。
在广汉民爱医院欺诈骗保案发生背后,是广汉市医保局两名工作人员在对定点医疗机构的日常监管及巡查过程中,未按照相关要求对定点医疗机构购销存台账进行监督检查。2017年12月,广汉市法院判决两名工作人员犯玩忽职守罪,免于刑事处罚。
未来三年里,全省各级医保经办机构将实现审计全覆盖、内控评估全覆盖,解决不相容岗位未分离、审查复核岗位虚设、信息系统使用授权混乱等突出问题。同时,各地医保经办机构将规范医疗保险服务机构协议管理,针对存在的突出问题,提高收取违约金标准,增大定点服务机构违约成本,完善定点服务机构退出机制。此外,建立健全医疗保险信息库,确保定点医疗机构诊疗和用药原始数据实时上传,完善监控预警功能和违法违规行为电子证据保存功能。
“加强行刑衔接,打击违法的力度也会进一步加大。”省人社厅社会保险基金监管局局长黄杲介绍,各地人社部门将建立医疗保险经办机构问题处理会审制度,对发现的违法行为依法移送行政部门作出行政处理处罚。今年6月前,所有县级单位要建立查处和防范社会保险欺诈联席会议制度。对重大案件,公安机关也将挂牌督办。
随着未来三年专项行动的开展,不管是定点医疗机构和医生,都将面临更严格的诚信考验。黄杲说,各地人社部门与卫生计生部门将联合建立定点医疗机构和医务人员诚信档案,探索诚信情况与定点医疗机构考核及医疗费用支付结算挂钩的措施。医疗定点服务机构的行政处罚将向社会公开,同时其所受行政处罚情况将纳入人民银行成都分行、省发展改革委、省工商局建立的企业信用数据库。 (记者 刘春华)